Образцы первичной медицинской документации в стационаре. Типовая инструкция к заполнению форм первичной медицинской документации лечебно-профилактических учреждений
ЛЕКЦИЯ 9 ПРАВОВЫЕ АСПЕКТЫ ВЕДЕНИЯ МЕДИЦИНСКОЙ ДОКУМЕНТАЦИИ
ЛЕКЦИЯ 9 ПРАВОВЫЕ АСПЕКТЫ ВЕДЕНИЯ МЕДИЦИНСКОЙ ДОКУМЕНТАЦИИ
9.1. ЮРИДИЧЕСКОЕ ЗНАЧЕНИЕ ПЕРВИЧНОЙ
МЕДИЦИНСКОЙ ДОКУМЕНТАЦИИ
Чтобы понять сущность юридического значения первичной медицинской документации, следует прежде всего определить, что относится к первичным медицинским документам.
Первичными медицинскими документами являются:
1. Медицинская карта стационарного больного (история болезни - форма? 003/у) (типовую инструкцию см. в приложении).
Медицинская карта стационарного больного является основным медицинским документом стационара; она заполняется на каждого поступившего в стационар больного. Этот документ ведется всеми больницами, диспансерами, клиниками вузов и НИИ, а также санаториями.
2. Медицинская карта амбулаторного больного (форма? 025/у- 87) (типовую инструкцию см. в приложении).
3. Медицинская карта стоматологического больного - форма? 043/у (инструкции по ее ведению см. в приложении).
4. Основным медицинским документом родильного дома (родильного отделения больницы), который составляется на каждую поступившую беременную, роженицу или родильницу, является история родов - форма? 96 (инструкцию по ее ведению см. в Приложении).
Кроме того, первичными медицинскими документами являются: медицинская карта туберкулезного больного (форма? 081/у), медицинская карта больного венерическим заболеванием (форма? 065/у), индивидуальная карта беременной и роженицы, заполненная на гинекологических больных и женщин, обратившихся по поводу прерывания беременности (форма? 111 /у), и некоторые другие.
Впервые схема истории болезни была предложена более 200 лет назад М.Я. Мудровым. Впоследствии его идеи были развиты в работах
Г.А. Захарьина, С.П. Боткина, А.А. Остроумова, М.В. Черноруцкого и других выдающихся отечественных клиницистов и ученых. В 1929 г. Наркомздрав РСФСР установил единую для всех лечебных учреждений форму истории болезни и форму ее заполнения. В 1980 г. Минздрав СССР утвердил формы и образцы первичной медицинской документации учреждений здравоохранения, издал типовые инструкции по заполнению этих форм. В 1988 и 2000 гг. в указанный приказ были внесены определенные изменения.
История болезни, являясь основным документом, составленным на больного в стационаре, имеет большое лечебное, научно-практи- ческое и юридическое значение:
Лечебное - так как по записям в ней выполняются диагностические и лечебные мероприятия;
Научно-практическое - так как служит исходным материалом для изучения причин и особенностей течения тех или иных заболеваний, а следовательно, и для разработки профилактических мероприятий;
Юридическое - так как дает возможность (при правильном ее ведении) оценить качество оказанной медицинской помощи.
Прямые указания на юридическое значение карты стационарного больного находим в приказе МЗ СССР? 1030 от 1980 г.: «Данные медицинской карты стационарного больного позволяют контролировать правильность организации лечебного процесса и используются для выдачи справочного материала по запросам ведомственных учреждений (суд, прокуратура, экспертиза и др.)
Это указание требует расширительного толкования. Оказание необходимой медицинской услуги больному в ЛПУ (на этапе как стационарной, так и внестационарной, амбулаторной помощи) является одновременно осуществлением законного права данного больного на получение медицинской помощи и выполнением юридической обязанности со стороны ЛПУ по оказанию этой помощи. Первичная медицинская документация при этом выступает в качестве своеобразного протокола, который должен фиксировать все этапы оказания лечебно-диагностической помощи, все мероприятия по выполнению обязанностей ЛПУ в отношении данного больного и законных прав последнего. В этом заложены основы ее юридического значения.
Кроме того, юридическое значение истории болезни проявляется и в том, что она служит основой для ряда других медицинских документов, которые составляются на базе ее данных. Указанные документы
могут быть или оперативными, или вторичными. Примером оперативного документа являются температурный лист, заполняемый палатной сестрой на основе ежедневных записей лечащего врача в карте ста- ционарного больного, а также графическое изображение показателей пульса, дыхания, артериального давления, температуры тела, характеризующих состояние здоровья больного. Вторичные медицинские документы составляются при выписке больного из стационара. Это различные справки, учетные карточки, выписки из медицинских карт, направления на МСЭ, врачебное свидетельство о смерти (при летальном исходе). При правильном ведении первичной медицинской документации и правильном составлении производных от нее медицинских документов они не должны противоречить друг другу.
К сожалению, довольно широко распространено расхождение действительно имеющихся фактических данных, приведенных в истории болезни, с выданным впоследствии на руки больному или его родственникам эпикризом (выписка из истории болезни). Расхождения могут касаться существенных моментов: диагноза, результатов клинических и дополнительных методов исследований, рекомендаций и др.
Сущность юридического значения первичной медицинской документации наиболее четко раскрывается при привлечении медицинского работника к тому или иному виду юридической ответственности за ненадлежащее оказание медицинской услуги, равно как и в случае возбуждения уголовного или гражданского дела против самого больного или против лиц, по вине которых больной попал в ЛПУ. В этих случаях первичная медицинская документация служит источником доказательств по данному делу.
Согласно статьи 69 научно-практических комментариев к УПК РФ (1995), «доказательствами по уголовному делу являются любые фактические данные, на основе которых в определенном законом порядке органы дознания, следователь и суд устанавливают наличие или отсутствие общественно опасного деяния, виновность лица, совершившего это деяние, и иные обстоятельства, имеющие значение для правильного разрешения дела». Согласно той же статье, «документы являются доказательством, если обстоятельства и факты, изложенные в них, имеют значение для уголовного дела». Аналогичную роль выполняют документы и в гражданском судопроизводстве.
Таким образом, первичная медицинская документация может служить источником доказательств по различным уголовным и
гражданским делам. Чаще всего доказательства, почерпнутые из нее, используются в случаях умышленного и неосторожного причи- нения вреда здоровью, убийств, самоубийств, нарушений техники безопасности на предприятиях, симуляции, членовредительства, криминального аборта, различных половых преступлений. Наиболее часто встречающимися гражданскими делами, при которых первичная медицинская документация также может служить источником доказательств, являются дела о получении пособия или компенсации в связи с потерей трудоспособности, о расторжении брака в связи с нарушением производительной способности одного из супругов, о дееспособности завещателя и т.д.
Юридическое значение некоторых сведений из истории болезни для расследования уголовных дел, возбуждаемых против лиц, при- чинивших вред больному, а также для проведения последующей СМЭ подробно исследовано В.И. Молчановым (1967) , справедливо указавшим на необходимость изложения в истории болезни обстоятельств травмы, причинения повреждений, подробного сбора анамнеза и тщательного описания всех имеющихся у потерпевшего повреждений. Автором дается подробная схема описания любого повреждения, отражающая все его признаки и особенности:
Точная локализация с указанием анатомической области, расстояний от антропометрических точек;
Форма раны, наличие дефекта ткани и разрывов;
Общие размеры раны и размеры отдельных ее элементов;
Характер краев: ровные, неровные, осадненные и т.д.;
Особенности дна и стенок раны;
Состояние окружающих кожных покровов: наличие воспалительных изменений, загрязнений, следов близкого выстрела и т.п.
Подробное описание морфологических признаков повреждения позволяет судебно-медицинскому эксперту отчетливо представить вид травмы и способ ее причинения, а в ряде случаев высказаться об орудии (оружии, предмете) причинения травмы. Таким образом, раскрывается объективная сторона преступления.
При хирургической обработке ран в них могут обнаруживаться инородные тела: огнестрельный снаряд, обломок клинка ножа, части какого-либо твердого тупого предмета. Обнаруженные инородные тела должны быть описаны в истории болезни и обязательно сохранены для передачи следователю, так как они могут быть важными вещественными доказательствами.
Клинический диагноз определяет все лечебные мероприятия: режим дня больного, диету, медикаментозные и иные назначения, хирургические вмешательства, необходимость реабилитации или дальнейшего амбулаторного лечения, а также возможную утрату общей или профессиональной трудоспособности. Кроме лечебных мероприятий, из диагноза вытекают определенные последствия как для самого пациента (например, необходимость медико-социальной защиты), так и для других лиц. Поэтому диагноз должен быть обоснован результатами всех необходимых в данном случае исследований, а его обоснование должно быть полностью отражено в истории болезни.
Диагноз в значительной мере определяет судебно-медицинскую квалификацию степени тяжести вреда, причиненного здоровью пострадавшего. От этой квалификации могут зависеть и возбуждение уголовного дела, и порядок расследования, и мера наказания виновного. Особенно важно правильно и полно отобразить в диагнозе характер, особенности повреждений и их последствия, свидетельствующие об опасности для жизни пострадавшего (проникающие ранения грудной и брюшной полостей, тяжелые ушибы головного мозга, острая кровопотеря, асфиксия и т.д.), что даст основание судебно-медицинскому эксперту квалифицировать их как причинение тяжкого вреда здоровью. В иных случаях степень вреда здоровью будет квалифицироваться в зависимости от последствий повреждений и сроков лечения.
В.И. Молчанов написал свою работу более 30 лет назад. Казалось бы, времени для ее изучения и осознания всей важности юридического значения первичной медицинской документации у врачей было предостаточно. Однако с горечью приходится констатировать, что дефекты оформления (ведения) истории болезни, на которые указывал В.И. Молчанов, часто встречаются и сегодня. Более того, изменения социально-экономических условий в нашей стране, связанные с отходом от жесткого ведомственного контроля, осуществлявшегося МЗ СССР, и демократическими веяниями последнего десятилетия, никоим образом не способствовали улучшению качества ведения первичной медицинской документации. Дефекты ее ведения достаточно масштабны. Отметим лишь самые типичные из недостатков.
1. Неполное, а порой противоречивое описание имеющихся у пострадавшего повреждений.
Так, при исследовании истории болезни гражданки К. было установлено, что при поступлении ее в стационар врач приемного отделения зафиксировал «множествен-
ные кровоподтеки грудной клетки» (без указания их размеров, формы, цвета, точной локализации). Врач-травматолог указал на «наличие ушибов верхних конечностей», вызванный на консультацию хирург обнаружил «ушибленную рану головы» и провел ее первичную хирургическую обработку, а выписана больная была с диагнозом: «ушиб правой верхней конечности, реакция на ситуацию».
2. Недостаточное описание морфологических признаков ран, раневых каналов, окружающих рану тканей, а иногда полное его отсутствие, подмена описания повреждений - диагнозом.
При изучении истории болезни гражданина Б. с огнестрельным ранением живота выяснилось, что врач при поступлении больного описывает повреждение: «огнестрельная рана левой подвздошной области». В протоколе операции указано так: «... рана кровоточит. Проникает в брюшную полость. При ревизии повреждений внутренних органов не обнаружено, раневой канал идет косо. В поясничной области обнаружена еще одна огнестрельная рана».
3. Отсутствие в истории болезни клинико-диагностического обоснования диагноза.
Гражданин В. был доставлен в стационар по поводу резаного ранения передней поверхности шеи. При осмотре врачом приемного отделения поставлен предварительный диагноз: «проникающее ранение шеи с повреждением ее органов. Острое наружное кровотечение». Больному была сделана срочная операция, из протокола которой следует: «... рана глубиной 0,8-1 см доходит до капсулы щитовидной железы, крупные сосуды шеи не повреждены». При лабораторных исследованиях: показатели крови в норме. Инфузионная терапия не проводилась: при консультации эндокринолога патологии не выявлено. Больной выписан на амбулаторное лечение с окончательным клиническим диагнозом: «проникающее ранение шеи с повреждением щитовидной железы. Острая кровопотеря».
Указанные примеры свидетельствуют о полном пренебрежении врачей к истории болезни как юридическому документу, поскольку доказательная сущность его полностью утрачивается.
В первом случае судебно-медицинский эксперт не смог ответить на вопрос следователя о количестве, локализации, давности образования и механизме причинения повреждений у гр-на К. Во втором случае дефекты ведения истории болезни не позволили решить такие важнейшие для следствия вопросы, как локализация входного и выходного огнестрельных отверстий, дистанция, с которой был произведен выстрел, направление полета огнестрельного снаряда. В третьем случае необоснованность диагноза, поставленного при первичной СМЭ, привела к неправильной классификации степени вреда здоровью.
Неполнота заполнения первичной документации медицинскими работниками часто не дает возможности определить не только качес- тво медицинской помощи, оказанной в той или иной медицинской организации, но и степень причиненного вреда здоровью, а также группу инвалидности. Подобные ситуации для граждан могут возникать в результате самых различных случаев: дорожно-транспортных происшествий, различных противоправных действий, при укусах животных, отравлениях и т.д.
Неутешительными оказались результаты проведенного медикоюридического анализа 100 экземпляров медицинских документов с целью выявления дефектов описания повреждений при разных видах механической травмы. Так, при различных травмах тупыми предметами нечеткое описание повреждений отмечалось в 27% случаев. Указания на количество повреждений отсутствовали в 14% случаев, описание размеров повреждений - в 52%, особенностей повреждений - в 83% случаев. Аналогичная картина вырисовывается и при описании повреждений острыми предметами: описание глубины и направления раневого канала (важные признаки, позволяющие составить объективное суждение о размерах орудия и механизме травмы) отсутствовало в 21% случаев. При огнестрельной травме указаний на особенности раны (ее размер, наличие дефекта ткани, дополнительных факторов выстрела в окружности раны) не было в 90% случаев.
Юридическое значение первичной медицинской документации раскрывается также в случаях, когда пациенты или их родственники подают жалобы или иски о ненадлежащем оказании медицинской услуги и особенно когда возбуждается уголовное дело против врача или другого лица из числа медицинского персонала данного ЛПУ. В этих случаях первичная медицинская документация также служит источником доказательств по делу.
9.2. ТРЕБОВАНИЯ, ПРЕДЪЯВЛЯЕМЫЕ К ВЕДЕНИЮ
ПЕРВИЧНОЙ МЕДИЦИНСКОЙ ДОКУМЕНТАЦИИ
Эти требования вытекают из руководящих документов органов различного уровня управления здравоохранением (от МЗ РФ до конкретной медицинской организации), сложившихся в течении
многих лет традиций отечественной медицины, ее теории и практики, понимания юридического значения медицинской документации. Не следует забывать, что в делах по привлечению врача к юридичес- кой ответственности первичная медицинская документация нередко становится его первым обвинителем. Вместе с тем в ряде случаев жалобы на врачей и возбуждение против них или медицинских организаций уголовных и гражданских дел бывают необоснованными, так как смертельный исход или другие неблагоприятные последствия далеко не всегда зависят от действий врача, а могут быть обусловле- ны тяжестью самой болезни, несовершенством медицинской науки или другими объективными обстоятельствами. Это выясняется при проведении СМЭ, назначаемой в процессе расследования и анализа представленной первичной медицинской документации. Однако эта документация дает доказательства, оправдывающие врача, только в том случае, если она ведется правильно, записи - полные и четкие. Помимо формальной части первичной медицинской документации, содержательная ее часть призвана обеспечить обоснованность лечебно-диагностических мероприятий, их преемственность, этапность, логику размышлений, сомнений и оправданность действий врачебного персонала, среднего и младшего звена в оказании медицинской помощи, результативность принятых мер, рекомендации по дальнейшему обследованию и наблюдению, о характере активных и пассивных действий больного в отношении его трудовой деятельности, отдыха, питания и т.д.
В.И. Молчанов указывает на определенное юридическое значение анамнестической части истории болезни. Здесь должно быть указано, что произошло с больным, когда впервые развились симптомы заболевания, лечился ли он ранее по поводу этого заболевания, где и когда. Особая ответственность по сбору анамнеза ложится на плечи врача приемного отделения, поскольку он первым вступает в контакт с больным и (на основании анамнеза и объективного исследования) выставляет предварительный диагноз.
В.Ф. Чавпецов и соавт. расширяют требования по сбору анамнеза, указывая, что в истории болезни должны быть отражены качественные и количественные характеристики симптомов заболевания, а также условия возникновения и прекращения этих симптомов.
Иногда больного доставляют в лечебное учреждение в бессознательном состоянии, поэтому он ничего не может рассказать о
своей болезни. Однако и в этих случаях анамнез хотя бы кратко, но должен быть записан, например, со слов сопровождающего. Спустя некоторое время, когда состояние больного улучшается, анамнез может быть дополнен. О необходимости дополнения анамнестической части истории болезни в процессе наблюдения за больным врачи нередко забывают. Практика показывает, что раздел «Дополнение к анамнезу» встречается в историях болезни как казуистика.
Известно, что плохо собранный анамнез может обусловить неправильный или неполноценный диагноз, а следовательно, и лечение и тем самым явиться субъективной причиной небрежности врача. Вместе с тем невозможность сбора анамнеза должна быть расценена как одна из объективных причин, затруднивших постановку правильного диагноза.
Понятно, что диагноз нельзя строить только на анамнезе, он должен быть подтвержден объективными данными. В связи с этим важнейшее значение приобретают данные объективного исследования больного, которые включают и результаты различных лабораторных исследований, записи о специальных исследованиях соответствующими специалистами (рентгенологом, инфекционистом и др.), следует излагать с максимальной полнотой. В этом разделе истории болезни должны быть отображены объективные данные, касающиеся всех систем и органов больного (температура тела, пульс, уровень АД, дыхание, объективная симптоматика, характеризующая поражение того или иного органа или системы органов). Неполноценное объективное исследование больного может стать причиной дальнейшей неправильной тактики (несвоевременный перевод пациента в специализированное отделение, например - реанимационное, отсутствие вызова «узкого» специалиста, неназначение дополнительных лабораторно-диагностических исследований и т.д.).
Врачам-клиницистам не следует забывать предмет, который они изучали одним из первых как клиническую дисциплину, - пропе- девтику; физикального обследования больного в полном объеме в определенном порядке по органам и систем никто не отменял. Этот метод исследования часто является базовым, на нем впоследствии строится вся диагностическая версия заболевания, обосновываются срочность, последующий объем и полнота медицинских мероприятий. Врач не должен позволять себе пропустить определенные этапы такого обследования.
Отметим, что в медицинской карте амбулаторного больного допустимы более краткие записи, чем в истории болезни. Однако это не означает возможности неполноценного сбора анамнеза или ущербного описания объективных симптомов заболевания. Это не означает и того, что записи врача должны содержать только ему понятные сокращения, аббревиатуры, которыми в настоящее время изобилует медицинская документация как на поликлиническом, так и на стационарном этапе оказания медицинской помощи.
Врачи достационарного этапа оказания медицинской помощи, помимо прочих, должны решать одну из важнейших тактических, а в некоторых случаях и стратегических задач - это сортировка обращающихся больных: возможно лечение пациента в поликлинике, на дому или необходима его госпитализация в срочном или плановом порядке в стационар? Поэтому первичная медицинская документация достационарного этапа лечения имеет не меньшее значение, чем история болезни.
Объективное состояние больного при его лечении в стационаре может быть стабильным или претерпевать определенные изменения, например, под влиянием лечения. Эти данные должны подробно отражаться в так называемом дневнике истории болезни. Записи в нем также должны быть достаточно подробными, а не ограничиваться констатацией факта: «состояние больного прежнее» или «без динамики». Записи в истории болезни о проводимом лечении также должны быть полными, что позволит проконтролировать правильность этого лечения.
Возвращаясь к вопросу дефектов при написании клинического диагноза, следует особо отметить, что он должен соответствовать международной классификации болезней (МКБ-10) и содержать следующие структурные элементы:
1) основное заболевание;
2) осложнение;
3) сопутствующее заболевание.
Согласно В.Ф. Чавпецову и соавт. , основными дефектами при написании диагноза можно считать:
1. Несоответствие одной из частей диагноза классификации по рубрикации (МКБ-10).
2. Замечания по содержанию диагноза (можно дополнить).
3. Замечания по времени его постановки (установлен с опозданием).
К каким правовым последствиям может вести несоответствие диагноза общепринятой международной классификации?
В нашей судебной практике имел место случай, когда была оказана платная медицинская услуга пациентке с диагнозом: «нарушение менструального цикла». Адвокат пациентки доказал в суде, что ее платно лечили от несуществующего заболевания, поскольку такая нозологическая форма отсутствует в классификации (МКБ-10), а указанный диагноз является синдромом целого ряда заболеваний. Это явилось основанием для возвращения пациентке затраченных средств на лечение.
Особое внимание следует обратить на указания о медикаментозном лечении больного, которые лучше оформлять в листе назна- чений. Это единственное место, где в первичном медицинском документе допустимо использование терминов на латинском языке. В остальном тексте разрешено применение только государственного языка - русского, который без каких-либо дополнительных разъяснений будет понятен и пациенту, и судье, и прокурору.
В листе назначений должны быть указаны не только название медицинского препарата, но и его доза, способ введения, дата назначения и отмены, а в необходимых случаях (при применении антибиотика) - результаты пробы на его переносимость. В случае переливания крови должна быть указана группа крови больного и донора, сделаны отметки о результатах пробы на совместимость и биологической пробы, при переливании консервированной крови этикетки с флаконов должны вклеиваться в историю болезни. Все эти данные будут необходимы для объективной оценки причин посттрансфузионных осложнений в случае их возникновения.
Следует остановиться на таком распространенном явлении при оформлении первичного медицинского документа, как сокращения (аббревиатуры). Необходимо подчеркнуть, что утверждения ответчиков о сложившихся традициях таких сокращений, как ОАГА (отягощенный акушерско-гинекологический анамнез), ФАММЖ (фиброаденоматоз молочных желез), ЖПНП (желчный пузырь не пальпируется), Хр.Р (хронический периодонтит), Neo, СА (онкологическая патология), не принимаются во внимание в суде, поскольку ни один нормативный документ не допускает таких сокращений. Исключением являются лишь аббревиатуры о патологии зубов при описании зубной формулы в амбулаторной карте стоматологического больного.
Правовым последствием таких сокращений может явиться обвинение медицинской организации защитником истца в сокрытии диа- гноза от пациента, т.е. в нарушении его законного права на получение полной информации о состоянии здоровья.
При проведении больному хирургического лечения в истории болезни должно быть подробно описано анестезиологическое посо- бие, указаны время проведения операции и ее название, описаны все ее этапы.
Отдельно следует остановиться на согласии больного или его законных представителей на оперативное вмешательство. Врач обязан проинформировать пациента о необходимости операции, уровне ее риска, возможных осложнениях и получить согласие на данный вид лечения. Закон не предусматривает, в каком виде - устном или письменном - такое согласие должно быть получено.
В медицинской литературе и на страницах печати неоднократно возникали дискуссии о юридическом оформлении согласия больного на оперативное вмешательство. В настоящее время сложившаяся практика устного согласия больного или его законных представителей на медицинское вмешательство под влиянием все растущего количества претензий и исковых заявлений со стороны пациента уступает место письменному. В некоторых, особенно коммерческих медицинских организациях, оказывающих высокотехнологичные медицинские услуги, разрабатываются подробные формы добровольного информированного согласия пациента на все виды необходимых медицинских вмешательств, в том числе и хирургических. Этот отрадный факт новейшей истории правовых отношений в медицине следует приветствовать как медицинскому сообществу, так и потребителям медицинских услуг. Любая услуга, в том числе и медицинская, осуществляющаяся в рамках договорных отношений, предполагает наличие подписей участников договора. С этической точки зрения это не должно оскорблять пациента, ведь в практику оказания медицинской помощи уже давно вошло правило брать с больного расписку об ознакомлении его с режимом данного ЛПУ, при отказе от госпитализации и в некоторых других случаях.
При производстве срочной операции по жизненным показаниям, когда получить согласие невозможно, следует оговорить это обстоятельство в истории болезни отдельно.
Если больной подвергается хирургическому вмешательству, то на 2-й странице карты указываются дата (месяц, число), часы опе-
рации и ее название. Описание операции может приводиться и в журнале оперативных вмешательств в стационаре (форма 008/у), т.е. инструкции к приказу? 1030 МЗ СССР разрешают фиксировать протокол операции в двух документах. Этот протокол должен быть написан столь подробно, чтобы из него вытекали причины возможных неблагоприятных последствий оперативного вмешательства. Если в кратком протоколе операции будет просто указано, что при осушении брюшной полости во время диагностической лапаротомии произошел разрыв селезенки, впоследствии это вполне может быть расценено как причинение тяжкого вреда здоровью пациента при наличии неосторожной формы вины причинителя вреда (хирурга). Если же в протоколе операции будут подробно описаны особенности данного клинического случая и технические сложности при проведении ревизии органов брюшной полости (наличие спаек и т.д.), это может стать доказательством невиновного причинения вреда, т.е. казуса или несчастного случая в медицине.
Первичная медицинская документация должна составляться на официальных бланках, по установленной форме, иметь порядковый номер с указанием точного наименования ЛПУ и паспортных данных пациента. Приказ МЗ СССР? 1030 не допускает произвольного по форме и содержанию создания первичных медицинских документов неустановленного образца, и если ЛПУ, находящиеся под руководством государственных органов управления здравоохранением, достаточно скрупулезно следуют этим требованиям, то медицинские организации в системе частного здравоохранения зачастую считают себя свободными от обязательств следовать директивам Министерства здравоохранения.
Все разделы истории болезни должны быть заполнены. Все записи делают на русском языке, разборчивым почерком. Медицинская карта стационарного больного подписывается лечащим врачом и заведующим отделением, после чего сдается в архив, где хранится 25 лет.
Следует кратко остановиться на таком требовании, как разборчивость записей. К сожалению, приходится констатировать, что многие врачи игнорируют это требование. При анализе боль- шого числа первичных медицинских документов многие записи в них просто не поддаются расшифровке. Если эти записи имеют принципиальное значение, то судебно-медицинские эксперты предлагают следователю дополнительно допросить врача, что,
безусловно, увеличивает затраты времени и труда как экспертов, так и органов следствия. При отсутствии возможности допросить врача приходится констатировать, что «запись неразборчива» и, следовательно, не принимать ее во внимание в качестве доказательства, хотя она, вполне возможно, могла сыграть определенную роль в установлении качества оказания медицинской помощи. И хотя ясно, что назрела необходимость компьютеризации процесса оформления медицинской документации (как уже сделано во многих странах), ведение установленных форм первичной медицинской документации пока не отменяется.
Любой первичный медицинский документ должен заканчиваться эпикризом, в котором лечащий врач кратко резюмирует данные о состоянии больного при поступлении и выписке из лечебного учреждения, обосновывает установленный в процессе лечения диагноз, указывает все проведенные лечебные мероприятия и их эффективность, дает рекомендации по дальнейшему лечению, обследованию и режиму пациента (если они необходимы).
Рекомендации должны даваться в подробном, понятном пациенту виде, содержать исчерпывающую информацию о дозе, интервалах приема, длительности применения медикаментозных препаратов, времени явки для контрольного осмотра (обследования), иметь точные характеристики режима труда и отдыха. Несоблюдение указанных выше правил составления эпикриза приводит к неблагоприятным для здоровья пациента последствиям.
После экстракции зуба в стоматологической клинике больному были даны рекомендации «полоскать рот». Краткость и неточность рекомендаций привели к тому, что пациент, придя домой, начал неоднократно полоскать полость рта горячим чаем, что обусловило удаление лекарственных веществ и тромба из лунки экстрагированного зуба с последующим кровотечением и воспалением. Таким образом, дефектное составление эпикриза в части дачи рекомендаций стоит в прямой связи с развившимися у пациента осложнениями и вполне может служить обоснованием его исковых требований по возмещению в связи с указанным обстоятельством морального и материального вреда.
Необходимо особо отметить, что эпикризом должна заканчиваться не только медицинская карта стационарного больного, но и любая другая форма первичной медицинской документации.
Юридически обоснованные критерии надлежащего ведения первичной медицинской документации регламентированы при-
казом МЗ СССР? 1030 от 04.10.80 (с изменениями от 08.09.88) «Об утверждении форм первичной медицинской документации учреждений здравоохранения» с типовыми инструкциями по запол- нению форм документации ЛПУ. В указанных инструкциях приведены особенности ведения конкретных первичных медицинских документов.
Часто возникает спор о том, что приказ? 1030 был формально отменен приказом МЗ СССР? 750 от 05.10.88. Однако начиная с 1993 г. Минздрав РФ несколько раз ссылался на него, изменяя, дополняя и тем самым признавая приказ фактически действующим.
9.3. МЕДИКО-ЮРИДИЧЕСКАЯ КЛАССИФИКАЦИЯ ДЕФЕКТОВ ВЕДЕНИЯ ПЕРВИЧНОЙ МЕДИЦИНСКОЙ ДОКУМЕНТАЦИИ
Какое-либо отступление от правил ведения документации, зафиксированное в указанном выше документе, расценивается экспертами как дефект его ведения.
Поскольку первичная медицинская документация является основным документом экспертной оценки наличия или отсутствия дефек- тов оказания медицинской услуги, выявление дефектов ее ведения не является самоцелью, а приобретает (с учетом характера и степени выявленных дефектов) кардинальную важность в решении вопроса о возможности оценки дефектности оказания самой медицинской услуги.
Исходя из указанных выше принципов медико-юридического анализа первичной медицинской документации с целью выявления дефектов ее ведения, мы предложили следующую классификацию последних (табл. 9.1).
С использованием указанной классификации дефектов ведения первичной медицинской документации нами изучено 100 экземп- ляров такой документации, оформленных как государственными, так и частными медицинскими организациями (стационарами и поликлиниками). Результаты проведенного анализа представлены в табл. 9.2 и 9.3.
Таблица 9.1. Классификация дефектов ведения первичной медицинской документации
Окончание табл. 91

Таблица 9.2. Дефекты ведения медицинских карт стационарных больных
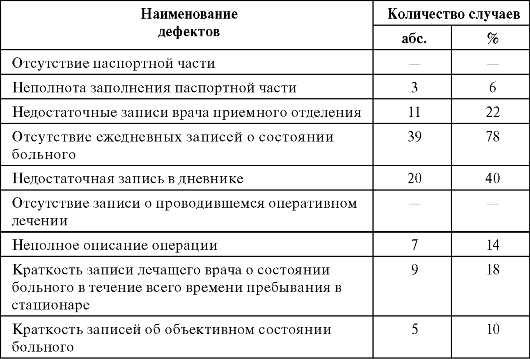
Окончание табл. 9.2
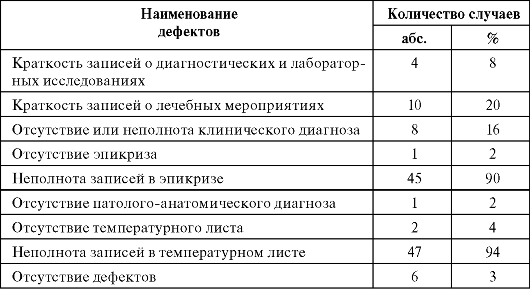
Таблица 9.3. Дефекты ведения медицинских карт амбулаторных больных
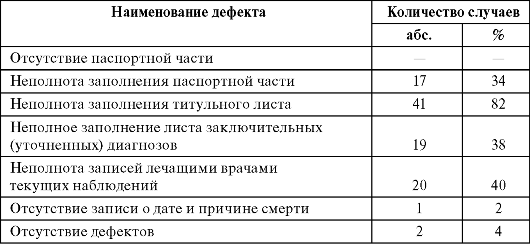
9.4. ПРАВОВЫЕ ПОСЛЕДСТВИЯ НЕНАДЛЕЖАЩЕГО ВЕДЕНИЯ ПЕРВИЧНОЙ МЕДИЦИНСКОЙ
ДОКУМЕНТАЦИИ
Проведенный анализ показывает, что уровень ведения первичной медицинской документации в целом достаточно низкий, о чем
свидетельствуют высокий процент и широкий спектр выявленных дефектов, что может иметь весьма существенные юридические последствия.
В случае, когда дефекты ведения первичной медицинской документации отсутствуют или носят ограниченный, несущественный характер, не возникает препятствий к объективной оценке качества оказания медицинской помощи. Когда же дефекты существенны, объективная оценка какого-либо из этапов оказания медицинской помощи или оказания ее в целом становится затруднительной или практически невозможной. В этих случаях первичная медицинская документация утрачивает одну из своих главных составляющих - юридическую.
Таким образом, ненадлежащее ведение медицинской документации обусловливает утрату ее доказательной роли и делает невозможной экспертную оценку качества оказания медицинской услуги. Термин «ненадлежащее» здесь вполне закономерен, так как экспертам, равно как и медицинским работникам, должно быть известно, как надлежит оформлять эту документацию. Поэтому экспертные выводы должны содержать прямую оценку надлежащего и ненадле- жащего ведения медицинской документации.
Требование надлежащего ведения первичной медицинской документации регламентировано как соответствующим приказом и инструкциями, функциональными обязанностями медицинских работников, так и традициями делового оборота, сложившимися в медицинской науке и в клинической практике. Дефекты ведения медицинской документации всегда свидетельствуют о недобросовестности, небрежном, т.е. ненадлежащем, отношении медицинского персонала к своим служебным обязанностям, о пренебрежении реальной возможностью оформить медицинский документ надлежащим образом.
В случае, когда грубые дефекты ведения первичной медицинской документации не позволяют оценить качество оказания самой медицинской услуги ввиду утраты доказательной базы возможного правонарушения, это влечет существенное нарушение прав и законных интересов пациента. В таком случае может и должна наступать уголовная ответственность по ст. 293 УК РФ - «Халатность».
Приведем пример грубых дефектов ведения медицинской карты стационарного больного, оформленной заведующей гинекологичес- ким отделением одного из стационаров Ленинградской области.
Пациентка поступила по направлению поликлиники по месту жительства с подозрением на опухоль левого яичника. Правый яичник удален 2 года назад по поводу онкологического заболевания. А вот записи из истории болезни (дословно) - при осмотре больной гинекологом: левый (!) яичник отсутствует, правый размером с... (нарисован, по всей видимости, кулак), матки нет (матка есть!)... необходимо готовить к плановой операции. Предоперационный эпикриз отсутствует. Протокол операции: нижнесрединная лапаротомия.матки нет, яичники (!) в норме, ревизия органов малого таза: патологии не обнаружено, послойное ушивание послеоперационной раны, асептическая повязка». Больная выписана из стационара на 8-е сутки с диагнозом: «подозрение на опухоль правого (!) яичника, диагностическая лапаротомия».
Впоследствии больной было выполнено УЗИ органов малого таза в одном из диагностических центров Санкт-Петербурга. Из заключения исследования: матка больной - без патологических изменений, правый яичник отсутствует, в области левого яичника лоцируется жидкостное образование (киста).
Изумленная результатами этих исследований пациентка написала жалобу в прокуратуру о ненадлежащем оказании ей лечебно-диагностической помощи в стационаре.
В рамках возбужденного уголовного дела была назначена СМЭ. Перед комиссией экспертов поставлено 18 вопросов, касающихся качества оказания медицинской помощи. Среди них:
По поводу какого заболевания пациентка поступила в стационар?
В полном ли объеме проведены диагностические мероприятия?
Каковы были показания к операции?
Имелись ли технические дефекты при проведении операции?
Соответствуют ли данные проведенного УЗИ окончательному диагнозу, установленному в стационаре? и т.д.
Указанные выше грубые дефекты ведения истории болезни не позволили ответить на большинство вопросов, поставленных перед экспертами, вследствие небрежного, недобросовестного исполнения заведующей гинекологическим отделением своих должностных обязанностей по надлежащему ведению первичной медицинской документации.
Остановимся еще на одном важном аспекте ведения первичной медицинской документации - внесении в нее исправлений. Врач, как и любой человек, может внести в документ ошибочную запись, которую необходимо исправить, но делать это надо правомерным образом, с соблюдением указаний в инструкции (см. приложение 3).
В некоторых случаях после запроса соответствующего органа (прокуратуры, суда, дознания, самого пациента или его законного представителя) медицинские работники, иногда под давлением администрации, пытаются ретроспективно исправить имеющиеся дефекты по ведению медицинской документации. В результате появляются видимые невооруженным глазом подчистки, исправления, приписки, дополнительные записи, дополнительные анализы, результаты исследований, осмотров, назначений и т.д. В совокупности эти действия квалифицируются как подлог. Допуская подобные действия, медицинские работники не учитывают достижения современной науки и техники, так как для соответствующих экспертов, которые с большой степенью вероятности будут в дальнейшем привлечены (следствием или определением суда) к проведению криминалистической экспертизы, не составит большого труда определить не только сам факт подлога, фальсификации, но даже время внесения изменений в медицинскую документацию.
В Российской Федерации уже существует судебная практика осуждения медицинских работников по ст. 292 УК РФ: служебный подлог при внесении ими из корыстной заинтересованности в медицинские документы исправлений, а также заведомо ложных сведений, исказивших их действительное, первоначальное содержание.
Иногда руководители медицинской организации, осознавая, что фактические данные, содержащиеся в медицинской документации, никоим образом не соответствуют требованиям в той части, которая может служить доказательством надлежащего оказания медицинской помощи конкретному больному, пытаются всячески избежать экспертизы этих документов, поддаются соблазну «случайно» потерять их в надежде на то, что при отсутствии материальных носителей информации экспертная комиссия будет не в состоянии оценить ока- занную пациенту медицинскую помощь. Однако следует помнить, что ст. 325 УК РФ предусматривает ответственность за похищение, уничтожение или сокрытие официальных документов, совершенные из корыстных или иных соображений личной заинтересованности.
Такие имеющие место факты связаны, видимо, с недопониманием медицинским персоналом юридического значения истории болезни и других медицинских документов. Так как документация, в соответствии со ст. 83 УК РФ, может служить средством к обнаружению преступления, установлению фактических обстоятельств дела, выявлению виновных либо к опровержению обвинения или смягчению
ответственности, то по этим квалифицирующим признакам она является вещественным доказательством.
В этой связи следует остановиться на обоснованности диагноза объективными данными, полученными при обследовании больного. Так, при постановке диагноза: «сотрясение головного мозга» - самого частого вида закрытой черепно-мозговой травмы, возникающей как при причинении повреждений потерпевшему в результате противоправных действий, так и при несчастных случаях (падение с высоты своего роста и т.д.), - он зачастую базируется лишь на анамнестических данных о потере сознания в момент травмы, наличии тошноты или рвоты и т.д. и никак не подтверждается объективной неврологической симптоматикой.
В ежедневных дневниковых записях таких историй болезни лечащий врач указывает на отсутствие жалоб у пациента, нормальное состояние рефлексов, отсутствие патологической неврологической симптоматики и т.д., но постоянно указывает диагноз: «сотрясение головного мозга». Необходимые лабораторные исследования (электроэнцефалограмма и др.), которые могли бы подтвердить диагноз, в части случаев не проводятся.
При исследовании такого документа судебно-медицинский эксперт в соответствии с методическими рекомендациями по судебномедицинской оценке вреда здоровью при черепно-мозговых травмах (МО РФ, 2000) должен воздержаться от экспертной оценки степени вреда здоровью потерпевшего в связи с неподтвержденностью диагноза. Такое заключение эксперта имеет достаточно серьезные правовые последствия. Во-первых, утрачиваются доказательства причинения вреда здоровью потерпевшего, во-вторых, появляются доказательства ненадлежащего ведения истории болезни врачом-неврологом.
В заключение следует сказать, что грубые дефекты ведения первичной медицинской документации могут явиться основанием для возникновения юридической ответственности медицинского работника, поскольку утрачивается материальный носитель, подтверждающий соответствующее качество самой медицинской услуги, что приводит к нарушению прав и законных интересов пациента.
Конечно, имеется существенная разница при экспертной оценке ведения первичной медицинской документации в зависимости от имеющих место дефектов. Даже такие несущественные дефекты, как неполнота заполнения паспортной части документации, отсутствие указаний на место проживания больного и т.д., в системе ОМС вле-
кут за собой штрафные санкции со стороны страховщика - СМО (письмо ФОМС России от 28.06.94 ? 3-1354).
Медицинское право: учебное пособие / Сашко С.Ю., Кочорова Л.В. - М. 2009. - 352 с.
Отправить свою хорошую работу в базу знаний просто. Используйте форму, расположенную ниже
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
Размещено на http://www.allbest.ru/
Документация медицинская
Система документов установленной формы, предназначенных для регистрации данных лечебных, диагностических, профилактических, санитарно-гигиенических и других мероприятий, а также для их обобщения и анализа.
Во всех однотипных медицинских учреждениях ведется унифицированная первичная Д. м., установленная перечнем, в котором указаны вид документа (бланк, журнал и т.д.), формат и сроки его хранения. Образцы учетных форм и правила их заполнения содержатся в альбоме, утвержденном Минздравом СССР, Формы отчетности органов и учреждений здравоохранения, инструктивно-методические указания по их заполнению, порядок и сроки направления отчетов утверждает Госкомстат СССР.
Унификация документов значительно облегчает разработку материалов, создает условия для механизированной обработки данных с применением электронно-вычислительной техники.
Медицинский учет отражает объем и характер работы учреждений здравоохранения и необходим для планирования мероприятий по улучшению состояния здоровья и оказания медпомощи населению, оценки качества и эффективности деятельности медицинских учреждений, обеспечения медико-статистической информацией органов управления здравоохранением различных уровней.
По своему назначению учетные документы делятся на несколько групп. Документы первой группы предназначены для записей результатов наблюдения за состоянием больного в период его лечения и лечебно-диагностических назначений. К этим документам в стационарных учреждениях относятся «Медицинская карта стационарного больного» (форма № 003/у), а также ее важнейшие модификации: «Медицинская карта прерывания беременности» (форма № 003--1у), «История родов» (форма № 096/у); история развития новорожденного (форма № 097/у). Аналогом этих документов в амбулаторно-поликлинических учреждениях являются «Медицинская карта амбулаторного больного» (форма № 25/у--87) и «История развития ребенка» (История развития ребёнка) (форма № 112/у): в дошкольных и школьных учреждениях -- «Медицинская карта ребенка» (форма № 026/у); в женских консультациях -- «Индивидуальная карта беременной и родильницы» (форма 111/у). Существуют также карты, адаптированные к деятельности специализированных учреждений (диспансеров), например «Медицинская карта больного туберкулезом» (форма № 081/у).
Основными направлениями развития охраны здоровья населения и перестройки здравоохранения СССР в двенадцатой пятилетке и на период до 2000 года предусмотрено сократить количество учетных и отчетных материалов. Это требует изменения объема и содержания медицинской документации. Так, утвержденная в 1987 г. новая форма медицинской карты амбулаторного больного включает долговременную и оперативную информацию, что позволяет при обращениях пациента к специалистам поликлиники (амбулатории) по поводу заболевания или при профилактическом осмотре заполнять специальные вкладыши (путем подчеркивания или вписывания в соответствующие графы), которые вклеиваются в карту.
Вторая группа учетных документов предназначена для обеспечения преемственности и взаимосвязи между отдельными этапами (звеньями) оказания медпомощи. Эти документы содержат основные сведения о заболевших и служат оперативным сигналом для проведения необходимых санитарно-профилактических и лечебных мероприятий. К ним относятся «Выписка из медицинской карты амбулаторного, стационарного больного» (форма № 027/у); «Экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку» (форма № 058/у); «Извещение о больном с впервые в жизни установленным диагнозом активного туберкулеза, венерической болезни, трихофитии, микроспории, фавуса, чесотки, трахомы, психического заболевания» (форма № 089/у); «Извещение о больном с впервые в жизни установленным диагнозом рака или другого злокачественного новообразования» (форма № 090/у) и др.
Третья группа документов отражает в основном объем выполняемой медперсоналом работы. К ним, в частности, относится «Дневник работы врача поликлиники (амбулатории), диспансера, консультации» (форма № 039/у), в котором ежедневно учитываются отработанное время, количество принятых больных и лиц, обследованных с профилактической целью; «Тетрадь учета работы на дому участковой (патронажной) медицинской сестры (акушерки)» (форма № 116/у); «Журнал учета процедур» (форма № 029/у) и др.
Существует также документация, используемая на станциях скорой помощи, в учреждениях судебно-медицинской экспертизы, лабораториях, входящих в состав медицинских учреждений, в санитарно-профилактических учреждениях.
Наряду с сокращением количества форм учета, возникает потребность в новых учетных документах. Особое место среди них занимает «Карта учета диспансеризации» (форма № 131/у--86), которая, с одной стороны, дает возможность поликлинике (амбулатории) провести персональный учет населения, проживающего на территории обслуживания и прикрепленного для прохождения ежегодной диспансеризации; с другой -- осуществить учет проведенных лабораторно-инструментальных исследований, обследований специалистами в соответствии с установленным объемом.
В основном Д. м. применяется в системе здравоохранения, но ряд документов используется также органами и учреждениями других ведомств. например, «Врачебное свидетельство о смерти» -- форма № 106/у (см. Свидетельство о смерти), «Медицинское свидетельство о рождении» (форма № 103/у), Листок нетрудоспособности являются основанием для регистрации рождений и смертей, заболеваний с временной утратой трудоспособности, для выплаты различных пособий, получения льгот и пр.
Первичная Д. м. используется для составления медицинской отчетности -- системы документов установленной формы, представляемых различными медицинскими учреждениями и органами управления здравоохранением вышестоящим органам. Основу медицинской отчетности составляют годовые отчеты учреждений и органов управления здравоохранением. Имеется также ряд отчетов более частой периодичности: о движении инфекционных заболеваний, о заболеваниях туберкулезом, раком и др. Основным документом медицинской отчетности является унифицированный «Отчет лечебно-профилактического учреждения» (форма № 1 -- годовая). Учреждения здравоохранения представляют документы общегосударственной статистической отчетности в установленные сроки. Запрещается направлять отчеты в непредусмотренные адреса, по формам, не утвержденным Госкомстатом СССР, а также вводить в учреждениях первичную учетную документацию, не утвержденную Минздравом СССР. Персональная ответственность за соблюдение отчетной дисциплины возложена на руководителей учреждений. Предусмотрена система административных мер, направленных на борьбу с преднамеренными искажениями отчетности, с представлением недостаточно проверенных данных. медицинский документация регистрация учет
Основные требования, предъявляемые к заполнению Д. м.: достоверность, медицинская грамотность, полнота и своевременность записей. Д. м. по своему характеру относится к документам сугубо служебного назначения и должна быть доступна только лицам, профессионально с ней связанным.
Первичная медицинская карточка
Первичная медицинская карточка -- это документ, оформляемый по результатам медицинской сортировки на первом этапе медицинской эвакуации. Она заводится на пострадавших, нуждающихся в дальнейшей эвакуации, а на лиц, не нуждающихся в эвакуации, и лиц, не нуждающихся в медицинской помощи уже на первом этапе медицинской эвакуации, она не заводится. Заполненная медицинская карточка приобретает юридическую значимость, поскольку подтверждает факт поражения пострадавшего и даёт ему право быть эвакуированным в тыл.
Медицинская карта -- медицинский документ, в котором лечащими врачами ведётся запись истории болезни пациента и назначаемого ему лечения. Медицинская карта амбулаторного больного является основным медицинским документом пациента, проходящего обследование и лечение в амбулаторно-поликлинических условиях. Она заполняется на каждого больного при первом обращении за медицинской помощью в ЛПУ. Медицинская карта амбулаторного больного на граждан, имеющих право на получение набора социальных услуг, маркируется литерой «Л».
Медицинская документация -- это документы установленной формы, предназначенные для регистрации результатов лечебных, диагностических, профилактических, реабилитационных, санитарно-гигиенических и других мероприятий. Она позволяет обобщать и анализировать данную информацию. Медицинская документация является учетной и отчетной, её держателем выступают медицинские учреждения, следовательно, врачи медицинских учреждений несут ответственность за неправильное оформление соответствующих документов.
Медицинская документация - совокупность документов - носителей медико-статистической информации о состоянии здоровья отдельных лиц, различных групп населения, об объеме, содержании и качестве медицинской помощи и деятельности медицинских учреждений; в России медицинская документация является обязательной, единой и унифицированной, используется для управления здравоохранением и планирования организации деятельности по охране здоровья населения.
Медицинская документация отчетная - медицинская документация, представляющая собой сводные статистические документы, содержащие сведения о состоянии и деятельности медицинских учреждений за определенный отрезок времени.
Медицинская документация учетно-оперативная статистическая - медицинская документация, представляющая собой документы первичного учета, отражающие отдельные элементы повседневной работы медицинских учреждений, помогающие организовать эту работу и используемые для составления отчетной медицинской документации.
Размещено на Allbest.ru
Подобные документы
Понятие и виды деловых документов. Особенности документального сопровождения медицинской деятельности. Изучение системы документов, предназначенных для регистрации данных лечебных, диагностических, профилактических и других мероприятий, их анализа.
курсовая работа , добавлен 10.12.2014
Организация работы дневных стационаров. Анализ развития стационарозамещающих форм медицинской помощи. Проведение диагностических, лечебных, профилактических мероприятий больным. Характеристика медицинского эффекта деятельности дневного стационара.
курсовая работа , добавлен 17.06.2011
Характеристика повреждений верхних конечностей. Особенности применения лечебной физкультуры. Основные периоды медицинской реабилитации как комплекса лечебных и профилактических мероприятий. Лечебная гимнастика при вывихах и переломах верхних конечностей.
презентация , добавлен 27.03.2016
Определение понятия пищеблока медицинского учреждения. Рассмотрение основных требований к размещению пищеблока в больнице. Изучение санитарно-гигиенических принципов работы, планировки помещений. Санитарное содержание оборудования, инвентаря и посуды.
презентация , добавлен 25.10.2014
Патогенез и патологическая картина дизентерии. Диагностика кишечных инфекций на основании анамнестических, эпидемиологических и клинических данных. Проведение лечебно-профилактических и санитарно-гигиенических мероприятий. Профилактика сальмонеллеза.
курсовая работа , добавлен 22.03.2015
Общие сведения о туберкулезе, понятие его профилактики. Анализ эффективности профилактических мероприятий по борьбе с туберкулезом, проводимых медсестрой терапевтического участка. Санитарно-просветительская и разъяснительная работа среди пациентов.
курсовая работа , добавлен 28.09.2016
Группы медицинской учетной документации ее назначение. Анализ деятельности стационара и поликлиники. Наименование учетно-отчетных документов, используемых в данных учреждениях. Основные показатели качества и эффективности стационарной медицинской помощи.
презентация , добавлен 07.04.2014
Медицинский долг. Фармацевтическая ответственность. Неоказание помощи больному. Нарушение санитарно-гигиенических и санитарно-противоэпидемических правил. Противозаконные составление и выдача подложных медицинских документов. Работа с наркотиками.
реферат , добавлен 14.12.2007
Обеспечение санитарно-гигиенического благополучия населения. Основные определения и понятия гигиенического нормирования. Цель, задачи и принципы гигиенического нормирования. Основные виды гигиенических нормативных документов. Нормы окружающей среды.
презентация , добавлен 25.09.2017
Медицинская сортировка, ее организация на этапах медицинской эвакуации. Неотложные мероприятия квалифицированной терапевтической помощи. Лечебно-эвакуационные мероприятия как важнейшая составная часть медицинского обеспечения боевых действий войск.
Эти требования вытекают из руководящих документов органов различного уровня управления здравоохранением (от МЗ РФ до конкретной медицинской организации), сложившихся в течении многих лет традиций отечественной медицины, ее теории и практики, понимания юридического значения медицинской документации. Не следует забывать, что в делах по привлечению врача к юридической ответственности первичная медицинская документация нередко становится его первым обвинителем. Вместе с тем в ряде случаев жалобы на врачей и возбуждение против них или медицинских организаций уголовных и гражданских дел бывают необоснованными, так как смертельный исход или другие неблагоприятные последствия далеко не всегда зависят от действий врача, а могут быть обусловлены тяжестью самой болезни, несовершенством медицинской науки или другими объективными обстоятельствами. Это выясняется при проведении СМЭ, назначаемой в процессе расследования и анализа представленной первичной медицинской документации. Однако эта документация дает доказательства, оправдывающие врача, только в том случае, если она ведется правильно, записи - полные и четкие. Помимо формальной части первичной медицинской документации, содержательная ее часть призвана обеспечить обоснованность лечебно-диагностических мероприятий, их преемственность, этапность, логику размышлений, сомнений и оправданность действий врачебного персонала, среднего и младшего звена в оказании медицинской помощи, результативность принятых мер, рекомендации по дальнейшему обследованию и наблюдению, о характере активных и пассивных действий больного в отношении его трудовой деятельности, отдыха, питания и т.д.
В.И. Молчанов указывает на определенное юридическое значение анамнестической части истории болезни. Здесь должно быть указано, что произошло с больным, когда впервые развились симптомы заболевания, лечился ли он ранее по поводу этого заболевания, где и когда. Особая ответственность по сбору анамнеза ложится на плечи врача приемного отделения, поскольку он первым вступает в контакт с больным и (на основании анамнеза и объективного исследования) выставляет предварительный диагноз.
В.Ф. Чавпецов и соавт. расширяют требования по сбору анамнеза, указывая, что в истории болезни должны быть отражены качественные и количественные характеристики симптомов заболевания, а также условия возникновения и прекращения этих симптомов.
Иногда больного доставляют в лечебное учреждение в бессознательном состоянии, поэтому он ничего не может рассказать о своей болезни. Однако и в этих случаях анамнез хотя бы кратко, но должен быть записан, например, со слов сопровождающего. Спустя некоторое время, когда состояние больного улучшается, анамнез может быть дополнен. О необходимости дополнения анамнестической части истории болезни в процессе наблюдения за больным врачи нередко забывают. Практика показывает, что раздел «Дополнение к анамнезу» встречается в историях болезни как казуистика.
Известно, что плохо собранный анамнез может обусловить неправильный или неполноценный диагноз, а следовательно, и лечение и тем самым явиться субъективной причиной небрежности врача. Вместе с тем невозможность сбора анамнеза должна быть расценена как одна из объективных причин, затруднивших постановку правильного диагноза.
Понятно, что диагноз нельзя строить только на анамнезе, он должен быть подтвержден объективными данными. В связи с этим важнейшее значение приобретают данные объективного исследования больного, которые включают и результаты различных лабораторных исследований, записи о специальных исследованиях соответствующими специалистами (рентгенологом, инфекционистом и др.), следует излагать с максимальной полнотой. В этом разделе истории болезни должны быть отображены объективные данные, касающиеся всех систем и органов больного (температура тела, пульс, уровень АД, дыхание, объективная симптоматика, характеризующая поражение того или иного органа или системы органов). Неполноценное объективное исследование больного может стать причиной дальнейшей неправильной тактики (несвоевременный перевод пациента в специализированное отделение, например - реанимационное, отсутствие вызова «узкого» специалиста, неназначение дополнительных лабораторно-диагностических исследований и т.д.).
Врачам-клиницистам не следует забывать предмет, который они изучали одним из первых как клиническую дисциплину, - пропедевтику; физикального обследования больного в полном объеме в определенном порядке по органам и систем никто не отменял. Этот метод исследования часто является базовым, на нем впоследствии строится вся диагностическая версия заболевания, обосновываются срочность, последующий объем и полнота медицинских мероприятий. Врач не должен позволять себе пропустить определенные этапы такого обследования.
Отметим, что в медицинской карте амбулаторного больного допустимы более краткие записи, чем в истории болезни. Однако это не означает возможности неполноценного сбора анамнеза или ущербного описания объективных симптомов заболевания. Это не означает и того, что записи врача должны содержать только ему понятные сокращения, аббревиатуры, которыми в настоящее время изобилует медицинская документация как на поликлиническом, так и на стационарном этапе оказания медицинской помощи.
Врачи достационарного этапа оказания медицинской помощи, помимо прочих, должны решать одну из важнейших тактических, а в некоторых случаях и стратегических задач - это сортировка обращающихся больных: возможно лечение пациента в поликлинике, на дому или необходима его госпитализация в срочном или плановом порядке в стационар? Поэтому первичная медицинская документация достационарного этапа лечения имеет не меньшее значение, чем история болезни.
Объективное состояние больного при его лечении в стационаре может быть стабильным или претерпевать определенные изменения, например, под влиянием лечения. Эти данные должны подробно отражаться в так называемом дневнике истории болезни. Записи в нем также должны быть достаточно подробными, а не ограничиваться констатацией факта: «состояние больного прежнее» или «без динамики». Записи в истории болезни о проводимом лечении также должны быть полными, что позволит проконтролировать правильность этого лечения.
Возвращаясь к вопросу дефектов при написании клинического диагноза, следует особо отметить, что он должен соответствовать международной классификации болезней (МКБ-10) и содержать следующие структурные элементы:
1) основное заболевание;
2) осложнение;
3) сопутствующее заболевание.
Согласно В.Ф. Чавпецову и соавт. , основными дефектами при написании диагноза можно считать:
1. Несоответствие одной из частей диагноза классификации по рубрикации (МКБ-10).
2. Замечания по содержанию диагноза (можно дополнить).
3. Замечания по времени его постановки (установлен с опозданием).
К каким правовым последствиям может вести несоответствие диагноза общепринятой международной классификации?
В нашей судебной практике имел место случай, когда была оказана платная медицинская услуга пациентке с диагнозом: «нарушение менструального цикла». Адвокат пациентки доказал в суде, что ее платно лечили от несуществующего заболевания, поскольку такая нозологическая форма отсутствует в классификации (МКБ-10), а указанный диагноз является синдромом целого ряда заболеваний. Это явилось основанием для возвращения пациентке затраченных средств на лечение.
Особое внимание следует обратить на указания о медикаментозном лечении больного, которые лучше оформлять в листе назначений. Это единственное место, где в первичном медицинском документе допустимо использование терминов на латинском языке. В остальном тексте разрешено применение только государственного языка - русского, который без каких-либо дополнительных разъяснений будет понятен и пациенту, и судье, и прокурору.
В листе назначений должны быть указаны не только название медицинского препарата, но и его доза, способ введения, дата назначения и отмены, а в необходимых случаях (при применении антибиотика) - результаты пробы на его переносимость. В случае переливания крови должна быть указана группа крови больного и донора, сделаны отметки о результатах пробы на совместимость и биологической пробы, при переливании консервированной крови этикетки с флаконов должны вклеиваться в историю болезни. Все эти данные будут необходимы для объективной оценки причин посттрансфузионных осложнений в случае их возникновения.
Следует остановиться на таком распространенном явлении при оформлении первичного медицинского документа, как сокращения (аббревиатуры). Необходимо подчеркнуть, что утверждения ответчиков о сложившихся традициях таких сокращений, как ОАГА (отягощенный акушерско-гинекологический анамнез), ФАММЖ (фиброаденоматоз молочных желез), ЖПНП (желчный пузырь не пальпируется), Хр.Р (хронический периодонтит), Neo, СА (онкологическая патология), не принимаются во внимание в суде, поскольку ни один нормативный документ не допускает таких сокращений. Исключением являются лишь аббревиатуры о патологии зубов при описании зубной формулы в амбулаторной карте стоматологического больного.
Правовым последствием таких сокращений может явиться обвинение медицинской организации защитником истца в сокрытии диагноза от пациента, т.е. в нарушении его законного права на получение полной информации о состоянии здоровья.
При проведении больному хирургического лечения в истории болезни должно быть подробно описано анестезиологическое пособие, указаны время проведения операции и ее название, описаны все ее этапы.
Отдельно следует остановиться на согласии больного или его законных представителей на оперативное вмешательство. Врач обязан проинформировать пациента о необходимости операции, уровне ее риска, возможных осложнениях и получить согласие на данный вид лечения. Закон не предусматривает, в каком виде - устном или письменном - такое согласие должно быть получено.
В медицинской литературе и на страницах печати неоднократно возникали дискуссии о юридическом оформлении согласия больного на оперативное вмешательство. В настоящее время сложившаяся практика устного согласия больного или его законных представителей на медицинское вмешательство под влиянием все растущего количества претензий и исковых заявлений со стороны пациента уступает место письменному. В некоторых, особенно коммерческих медицинских организациях, оказывающих высокотехнологичные медицинские услуги, разрабатываются подробные формы добровольного информированного согласия пациента на все виды необходимых медицинских вмешательств, в том числе и хирургических. Этот отрадный факт новейшей истории правовых отношений в медицине следует приветствовать как медицинскому сообществу, так и потребителям медицинских услуг. Любая услуга, в том числе и медицинская, осуществляющаяся в рамках договорных отношений, предполагает наличие подписей участников договора. С этической точки зрения это не должно оскорблять пациента, ведь в практику оказания медицинской помощи уже давно вошло правило брать с больного расписку об ознакомлении его с режимом данного ЛПУ, при отказе от госпитализации и в некоторых других случаях.
При производстве срочной операции по жизненным показаниям, когда получить согласие невозможно, следует оговорить это обстоятельство в истории болезни отдельно.
Если больной подвергается хирургическому вмешательству, то на 2-й странице карты указываются дата (месяц, число), часы операции и ее название. Описание операции может приводиться и в журнале оперативных вмешательств в стационаре (форма 008/у), т.е. инструкции к приказу № 1030 МЗ СССР разрешают фиксировать протокол операции в двух документах. Этот протокол должен быть написан столь подробно, чтобы из него вытекали причины возможных неблагоприятных последствий оперативного вмешательства. Если в кратком протоколе операции будет просто указано, что при осушении брюшной полости во время диагностической лапаротомии произошел разрыв селезенки, впоследствии это вполне может быть расценено как причинение тяжкого вреда здоровью пациента при наличии неосторожной формы вины причинителя вреда (хирурга). Если же в протоколе операции будут подробно описаны особенности данного клинического случая и технические сложности при проведении ревизии органов брюшной полости (наличие спаек и т.д.), это может стать доказательством невиновного причинения вреда, т.е. казуса или несчастного случая в медицине.
Первичная медицинская документация должна составляться на официальных бланках, по установленной форме, иметь порядковый номер с указанием точного наименования ЛПУ и паспортных данных пациента. Приказ МЗ СССР № 1030 не допускает произвольного по форме и содержанию создания первичных медицинских документов неустановленного образца, и если ЛПУ, находящиеся под руководством государственных органов управления здравоохранением, достаточно скрупулезно следуют этим требованиям, то медицинские организации в системе частного здравоохранения зачастую считают себя свободными от обязательств следовать директивам Министерства здравоохранения.
Все разделы истории болезни должны быть заполнены. Все записи делают на русском языке, разборчивым почерком. Медицинская карта стационарного больного подписывается лечащим врачом и заведующим отделением, после чего сдается в архив, где хранится 25 лет.
Следует кратко остановиться на таком требовании, как разборчивость записей. К сожалению, приходится констатировать, что многие врачи игнорируют это требование. При анализе большого числа первичных медицинских документов многие записи в них просто не поддаются расшифровке. Если эти записи имеют принципиальное значение, то судебно-медицинские эксперты предлагают следователю дополнительно допросить врача, что, безусловно, увеличивает затраты времени и труда как экспертов, так и органов следствия. При отсутствии возможности допросить врача приходится констатировать, что «запись неразборчива» и, следовательно, не принимать ее во внимание в качестве доказательства, хотя она, вполне возможно, могла сыграть определенную роль в установлении качества оказания медицинской помощи. И хотя ясно, что назрела необходимость компьютеризации процесса оформления медицинской документации (как уже сделано во многих странах), ведение установленных форм первичной медицинской документации пока не отменяется.
Любой первичный медицинский документ должен заканчиваться эпикризом, в котором лечащий врач кратко резюмирует данные о состоянии больного при поступлении и выписке из лечебного учреждения, обосновывает установленный в процессе лечения диагноз, указывает все проведенные лечебные мероприятия и их эффективность, дает рекомендации по дальнейшему лечению, обследованию и режиму пациента (если они необходимы).
Рекомендации должны даваться в подробном, понятном пациенту виде, содержать исчерпывающую информацию о дозе, интервалах приема, длительности применения медикаментозных препаратов, времени явки для контрольного осмотра (обследования), иметь точные характеристики режима труда и отдыха. Несоблюдение указанных выше правил составления эпикриза приводит к неблагоприятным для здоровья пациента последствиям.
После экстракции зуба в стоматологической клинике больному были даны рекомендации «полоскать рот». Краткость и неточность рекомендаций привели к тому, что пациент, придя домой, начал неоднократно полоскать полость рта горячим чаем, что обусловило удаление лекарственных веществ и тромба из лунки экстрагированного зуба с последующим кровотечением и воспалением. Таким образом, дефектное составление эпикриза в части дачи рекомендаций стоит в прямой связи с развившимися у пациента осложнениями и вполне может служить обоснованием его исковых требований по возмещению в связи с указанным обстоятельством морального и материального вреда.
Необходимо особо отметить, что эпикризом должна заканчиваться не только медицинская карта стационарного больного, но и любая другая форма первичной медицинской документации.
Юридически обоснованные критерии надлежащего ведения первичной медицинской документации регламентированы приказом МЗ СССР № 1030 от 04.10.80 (с изменениями от 08.09.88) «Об утверждении форм первичной медицинской документации учреждений здравоохранения» с типовыми инструкциями по заполнению форм документации ЛПУ. В указанных инструкциях приведены особенности ведения конкретных первичных медицинских документов.
Часто возникает спор о том, что приказ № 1030 был формально отменен приказом МЗ СССР № 750 от 05.10.88. Однако начиная с 1993 г. Минздрав РФ несколько раз ссылался на него, изменяя, дополняя и тем самым признавая приказ фактически действующим.
Минздрав СССР: Инструкция № 27-14/70-83 от 20.06.1983 (с изм. от 25.01.1988)
ТИПОВАЯ ИНСТРУКЦИЯ
к заполнению форм первичной медицинской документации
лечебно-профилактических учреждений
(без документов лабораторий), утвержденных приказом Минздрава СССР от 4 октября 1980 г. № 1030 (утв. Минздравом СССР от 20 июня 1983 г. № 27-14/70-83) (с изменениями от 25 января 1988 г.)
1.1. Медицинская первичная документация, используемая в стационарах
Журнал учета приема больных и отказов в госпитализации (форма № 001/у)
Журнал служит для регистрации больных, поступающих в стационар. Записи в журнале позволяют разрабатывать данные о поступивших больных, о частоте и причинах отказов в госпитализации. Журнал ведется в приемном отделении больницы, один на всю больницу.
Инфекционные отделения больницы должны вести самостоятельные журналы приема больных и отказов в госпитализации в тех случаях, когда инфекционные больные поступают непосредственно в соответствующие отделения. В родильных отделениях и роддомах ведется журнал по форме № 001/у только на поступающих туда гинекологических больных и женщин, госпитализируемых для прерывания беременности. Поступающие беременные, роженицы и родильницы регистрируются в журнале по ф. № 002/у.
В журнал записывается каждый больной, обратившийся по поводу госпитализации, независимо от того, помещается ли он в стационар или ему отказано в госпитализации.
Графы 4-7 заполняются на основании медицинской карты амбулаторного больного, если больной направлен поликлиническим отделением данной больницы или выписки из медицинской карты (ф. № 027/у), если больной направлен другим лечебным учреждением.
Графы 11-12 заполняются на основании медицинской карты стационарного больного при выписке или в случае смерти больного.
Графы 13-14 заполняются в приемном отделении на больных, имевших направление на госпитализацию, по тем или иным причинам не госпитализированных.
На больных, которым отказано в госпитализации также подробно заполняются графы 4-7, 10. Необходимо точно указать причину отказа в госпитализации и принятые меры (оказана амбулаторная помощь, направлен в другой стационар).
Отказом в госпитализации считаются все случаи, когда больной, прибывший в стационар с направлением на госпитализацию, не госпитализируется в данном стационаре. Если больному по поводу одного и того же заболевания было отказано в госпитализации несколько раз, то каждый отказ в журнале регистрируется отдельно.
Журнал учета приема беременных, рожениц и родильниц (форма № 002/у)
Журнал ведется в родильных домах и больницах, имеющих отделения (палаты) для беременных и рожениц. В этот журнал, кроме беременных и рожениц записываются родильницы, доставленные в стационар после домашних (дорожных) родов, а также переведенные из других стационаров.
Графы: дата и время поступления, фамилия, имя, отчество, постоянное место жительства, каким учреждением направлена, диагноз при поступлении, а также отделение, в которое направлена женщина, заполняются в момент поступления женщины в стационар на основании записей в обменной карте (ф. № 113/у), полученной из женской консультации. Последующие графы (сведения о родах и о родившихся) заполняются по окончании родов на основании данных истории родов (ф. № 096/у). Остальные графы (заключительный диагноз, исход и отметка о регистрации) заполняются при выписке женщины из стационара. При рождении двух или более детей сведения о родившихся заполняются на каждого ребенка в отдельности.
В журнале на каждую поступившую женщину отводится не менее 4-5 строк.
Журнал используется для составления отчетных сведений о поступивших женщинах, в том числе родивших вне лечебного учреждения, а также о переведенных в другие стационары.
Медицинская карта стационарного больного (форма № 003/у)
Медицинская карта стационарного больного является основным медицинским документом стационара, который составляется на каждого поступившего в стационар больного. Ведется всеми больницами, стационарами диспансеров, клиниками вузов и НИИ, а также санаториями.
Карта содержит все необходимые сведения, характеризующие состояние больного в течение всего времени пребывания в стационаре, организацию его лечения, данные объективных исследований и назначения. Данные медицинской карты стационарного больного позволяют контролировать правильность организации лечебного процесса и используются для выдачи справочного материала по запросам ведомственных учреждений (суд, прокуратура, экспертиза и др.).
Паспортная часть, диагноз направившего учреждения и диагноз, установленный врачами при поступлении больного в больницу записываются в приемном отделении. Врачом приемного отделения заполняется также специально отведенный лист, в котором указываются краткие данные анамнеза и данные обследования больного в приемном отделении. Остальные записи в карте, включая клинический диагноз, делает лечащий врач.
Если больной подвергался хирургическому вмешательству, то на 2-ой странице карты указывается дата (месяц, число, час) операции и ее название. (Подробное описание операции дается в журнале записи оперативных вмешательств в стационаре (ф. № 008/у). В случае смерти больного указывается патологоанатомический диагноз. При выписке или смерти больного указывается число проведенных койко-дней, причем день поступления и день выбытия считаются за один койко-день.
Во время пребывания больного в стационаре карта хранится в папке лечащего врача. Врач делает ежедневные записи о состоянии и лечении больного; назначения записываются в дневнике карты; на прилагаемом к карте температурном листе (ф. № 004/у) палатная сестра графически изображает температуру, пульс, дыхание, больного и т.д.
При выписке (смерти) больного лечащий врач составляет эпикриз, в котором кратко резюмируются данные о состоянии больного при поступлении и выбытии, обосновывается диагноз, указываются лечебные мероприятия и их эффективность, даются рекомендации по дальнейшему лечению и режиму больного (если они необходимы).
Медицинская карта стационарного больного подписывается лечащим врачом и заведующим отделением. На основании данных медицинской карты составляется карта, выбывшего из стационара (ф. № 066/у), после чего карта сдается в архив учреждения.
Медицинская карта прерывания беременности (форма № 003-1/у)
Заполняется в учреждениях, имеющих отделения (палаты, койки) для производства аборта на всех женщин, поступивших в стационар для искусственного прерывания беременности или по поводу самопроизвольного аборта.
Строка «название операции» заполняется после производства операции.
Строки «диагноз клинический», «диагноз при выписке», «осложнения» заполняются при выписке больной из стационара.
Примечание:
при прерывании беременности по медицинским показаниям на женщину заполняется медицинская карта стационарного больного (ф. № 003/у).
История родов (форма № 096/у)
История родов является основным медицинским документом родильного дома (родильного отделения больницы), который составляется на каждую поступившую беременную, роженицу или родильницу 1*.
В истории родов должны найти свое отражение характер течения родов, а также все диагностические и лечебные мероприятия лечащего врача (или акушерки), записанные в их последовательности. История родов должна дать ясное представление о всей картине течения родов без дополнительных пояснений.
Все необходимые в истории родов исправления делаются немедленно, оговариваются за подписью врача, отвечающего за ведение истории родов, либо записываются в строку после перечеркивания подлежащих исправлению слов.
Замазывание исправленного текста не разрешается, как равным образом не разрешается внесение дополнительных записей без соответствующих оговорок.
За ведение истории родов отвечает непосредственно дежурный врач - в части, касающейся течения родов, и лечащий врач - в части, касающейся течения беременности или послеродового периода.
В случае консультации по поводу состояния женщины с главным врачом, заведующим отделением или со специалистами, приглашенными извне, в истории родов записывается заключение консилиума за подписью всех консультантов.
Каждая операция вписывается в историю родов с указанием условий и показаний к операции, последовательности ее производства, лиц, производивших операцию, ассистентов, операционной сестры, анестезиологов, а также примененных наркотических средств и их количества.
При выписке беременной, родильницы и ее ребенка история родов подписывается палатным врачом, заведующим отделением, после просмотра главным врачом передается на хранение в архив родильного дома.
Истории родов могут выдаваться на руки сотрудникам родильного дома для составления статистических отчетов или научных разработок, согласно письменному разрешению главного врача, под расписку.
История развития новорожденного (форма № 097/у)
История развития новорожденного заполняется на всех новорожденных, прошедших через стационар, как родившихся в стационаре, так и поступивших в стационар после домашних или дорожных родов, а также на переведенных из других роддомов. В этом документе содержатся все необходимые сведения о медицинском обслуживании новорожденных, включая сведения о матери, характере родов, состоянии при рождении, наличии пороков развития и родовой травмы, подробное состояние новорожденного во время пребывания в роддоме, текущие наблюдения и состояние при выписке. Сведения «историй развития новорожденного» служат для заполнения данных о новорожденных в журнале отделения (палаты) новорожденных (ф. № 102/у) и в отчете-вкладыше № 3.
Температурный лист (форма № 004/у)
Температурный лист является оперативным документом, служащим для графического изображения основных данных, характеризующих состояние здоровья больного.
Ежедневно лечащий врач записывает в карте стационарного больного (истории родов, истории развития новорожденного) сведения о состоянии больного (роженицы, родильницы, новорожденного), палатная сестра переносит данные о температуре, пульсе, дыхании и т.д. в температурный лист и вычерчивает кривые этих показателей.
Лист регистрации переливания трансфузионных сред (форма № 005/у)
Форма применяется для регистрации каждого переливания трансфузионных сред (крови, ее компонентов и препаратов, кровезаменителей), производимого больному, а также реакций и осложнений после трансфузии.
Лист вклеивается в медицинскую карту стационарного больного (ф. № 003/у).
Заполняется врачом, проводившим трансфузию, на основании данных журнала регистрации переливания трансфузионных сред (ф. № 009/у).
При регистрации каждой трансфузии заполняются все графы формы.
Журнал регистрации переливания трансфузионных сред (форма № 009/у)
Форма применяется для регистрации всех переливаний трансфузионных сред, проводимых в лечебно-профилактическом учреждении.
В крупных учреждениях на отдельные виды трансфузионных сред можно вести отдельные журналы: на кровь, ее компоненты, препараты, кровезаменители.
Журнал заполняется врачом, проводящим трансфузии.
Каждая трансфузия, кроме журнала, должна быть зафиксирована в листе регистрации переливания трансфузионных сред (ф. № 005/у), вклеенном в медицинскую карту стационарного больного.
В журнале регистрируются также трансфузионные реакции (графа 18) и осложнения (графа 19), наблюдаемые у больного, перенесшего трансфузию.
В конце года по данным граф 3, 5, 9-14, 18-19 подводится итог, на основании которого заполняется таблица № 4 «Переливание крови и кровезамещающих жидкостей» раздела III отчета лечебно-профилактического учреждения (отчетная форма № 1).
Журнал записи оперативных вмешательств в стационаре (форма № 008/у)
В журнале регистрируются все оперативные вмешательства, произведенные в стационаре. На каждую операцию отводится отдельный лист, в котором подробно описывается ход операции, указывается вид обезболивания, доза наркотического средства, отмечается продолжительность операции, состояние больного во время оперативного вмешательства, а также указываются лечебные мероприятия, проводившиеся во время операции (инъекции сердечных средств, дача кислорода и др.), записываются фамилии оперирующих врачей и наркотизатора, исход операции.
Журнал хранится в операционной, заполняется врачом, если в больнице несколько операционных (для чистых, гнойных операций), то в каждой из них ведется свой отдельный журнал.
Журнал записи родов в стационаре (форма № 010/у)
Журнал является одним из основных документов родильного дома и содержит сведения о родах, проведенных в стационаре, об обезболивании родов, об осложнениях при родах и мероприятиях, проведенных во время родов, а также о новорожденных (живой, мертвый, пол, масса, рост).
Журнал ведется в родовой комнате, акушеркой под контролем врача. При регистрации многоплодных родов сведения о новорожденных (графы 10-14) показываются отдельной строкой о каждом из новорожденных. В указанный журнал заносятся и все сведения о роженицах, доставленных в акушерский стационар в III-ем периоде родов (с отметкой в журнале о том, что женщина поступила после рождения ребенка с невыделившимся последом)2*.
Журнал записи родов может использоваться для составления отчета-вкладыша № 3 «О медицинской помощи беременным, роженицам и родильницам».
1.2. Медицинская первичная документация в поликлиниках (амбулаториях)
Медицинская карта амбулаторного больного (форма № 025/у)
Медицинская карта является основным первичным медицинским документом больного, лечащегося амбулаторно или на дому, и заполняется на всех больных при первом обращении за медицинской помощью в данное лечебное учреждение.
На каждого больного в поликлинике ведется одна медицинская карта, независимо от того, лечится ли он у одного или нескольких врачей.
Карта заполняется во всех учреждениях, ведущих амбулаторный прием общих и специализированных, городских и сельских, включая фельдшерско-акушерские пункты, врачебные и фельдшерские здравпункты.
Примечания:
1. Медицинская карта амбулаторного больного заполняется:
В противотуберкулезных учреждениях - на первично обратившихся и консультативных больных; на контингенты, взятые на учет противотуберкулезным учреждением, заполняется медицинская карта больного туберкулезом (ф. № 081/у);
В кожно-венерологических учреждениях - на больных кожными болезнями и больных, направленных на консультацию; на больных венерическими болезнями заполняется карта больного венерическим заболеванием (ф. № 065/у), на больных грибковыми болезнями - медицинская карта больного грибковым заболеванием (ф. № 065-1/у);
В женских консультациях - на гинекологических больных и женщин, обратившихся по поводу прерывания беременности; на беременных и родильниц заполняется индивидуальная карта беременной и родильницы (ф. № 111/у);
2. На фельдшерско-акушерских пунктах и здравпунктах в случае надобности вместо медицинской карты амбулаторного больного разрешается вести журнал регистрации амбулаторных больных (ф. № 074/у).
В случае госпитализации больного в стационар, объединенный с поликлиникой, карта передается в стационар и хранится в медицинской карте стационарного больного. После выписки больного из стационара, или его смерти, медицинская карта амбулаторного больного с эпикризом лечащего врача стационара возвращается в поликлинику.
В случае смерти больного, одновременно с выдачей врачебного свидетельства о смерти в карте производится запись о дате и причине смерти.
Медицинские карты умерших изымаются из действующей картотеки и передаются в архив лечебного учреждения.
На титульном листе медицинской карты амбулаторного больного предусмотрено место для записи заболеваний, по поводу которых больной был взят под диспансерное наблюдение, с указанием дат взятия и снятия с учета и причины снятия.
Больной может состоять под наблюдением по поводу одного и того же заболевания у нескольких специалистов (например, по поводу язвенной болезни, хронического холецистита у терапевта и хирурга), на титульном листе он записывается один раз специалистом, первым взявшим его под диспансерное наблюдение. Если больной наблюдается по поводу нескольких, этиологически не связанных, заболеваний у одного или нескольких специалистов, то каждое из них выносится на титульный лист.
Если у больного изменяется характер заболевания (например, к гипертонической болезни присоединяется ишемическая болезнь сердца), то в таблицу на титульный лист выносится новый диагноз без даты взятия на учет, а старая запись зачеркивается.
Особое внимание должно уделяться записям на листе заключительных (уточненных) диагнозов, куда заносятся врачами всех специальностей диагнозы, установленные при первом, обращении в поликлинику и по помощи на дому в данном календарном году, независимо от того, когда был поставлен диагноз: при первом или последующих посещениях или в предыдущие годы.
В случаях, когда врач не может поставить точный диагноз при первом посещении больного, на странице текущих наблюдений записывается предполагаемый диагноз, в лист для записи уточненных диагнозов вносится только дата первого посещения. Диагноз вписывается после его уточнения.
В случае, когда поставленный и записанный на «лист» диагноз заменяется другим, неправильный диагноз зачеркивается и вписывается новый диагноз без изменения даты первого обращения.
Если у больного одновременно или последовательно обнаружено несколько заболеваний, этиологически не связанных друг с другом, то все они выносятся на «лист».
В случае перехода болезни из одной стадии в другую (при гипертонической болезни и др.), записанный диагноз вновь повторяется с указанием новой стадии.
Если при обращении больного обнаруживается заболевание, по поводу которого больной раньше ни в какое лечебное учреждение не обращался, то такое заболевание считается впервые выявленным и отмечается на «листе» знаком «+» (плюс).
Заболевания, которые могут возникнуть у одного человека заново несколько раз (ангина, острое воспаление верхних дыхательных путей, абсцессы, травмы и т.д.), всякий раз при новом возникновении считаются впервые выявленными и отмечаются на «листе» знаком «+» (плюс).
Все остальные записи в медицинской карте производятся лечащими врачами в порядке текущих наблюдений. Здесь же записываются консультации специалистов, ВКК и т.д.
Медицинские карты амбулаторного больного хранятся в регистратуре: в поликлиниках - по участкам и в пределах участков по улицам, домам, квартирам; в ЦРБ и сельских амбулаториях - по населенным пунктам и алфавиту.
«Вкладной лист на подростка к медицинской карте амбулаторного больного» (форма № 025-1/у)
Вкладной лист на подростка к медицинской карте амбулаторного больного (форма № 025-1/у) заполняется при периодических осмотрах подростков, проводимых лечебно-профилактическими учреждениями, обслуживающими подростков - рабочих промышленных предприятий, сельского хозяйства, строительства, учащихся системы профтехобразования, общеобразовательных и специальных школ, техникумов и вузов в возрасте 15-17 лет включительно.
Вкладной лист состоит из паспортной части, включающей сведения о подростке, - его фамилию, адрес, профессию, возраст, место работы и т.д.; некоторых сведений о родителях - болезни родителей.
В разделе «Данные медицинских обследований» предусмотрено место для записи 3-х обследований. При обследовании должны быть указаны: состояние кожи, костно-мышечной системы, лимфатических желез, полости рта, органов пищеварения и др. органов.
В разделе «Оздоровительные мероприятия» врач записывает назначенные мероприятия, даты их назначения и выполнения.
Вкладной лист используется для составления отчета о медицинской помощи подросткам (отчет-вкладыш № 1).
Медицинская карта студента ВУЗа, учащегося среднего специального учебного заведения (форма № 025-3/у)
1. Медицинская карта студента вуза, учащегося среднего специального учебного заведения заполняется в студенческих поликлиниках и поликлиниках, к которым прикреплены для оказания медицинской помощи высшие или средние специальные учебные заведения.
2. Карта заполняется на каждого студента (учащегося) при проведении первого профилактического осмотра в учебном заведении или при первом обращении студента в данную поликлинику за медицинской помощью.
3. Карты хранятся в регистратуре в отдельной картотеке по каждому учебному заведению в отдельности.
4. Карта ведется взамен медицинской карты амбулаторного больного.
5. В карте предусмотрены листы: для записи результатов профилактических осмотров, рассчитанные на 4 осмотра: на 1-ом, 2-ом и предпоследнем курсах и осмотра при отъезде в ССО; для записи вакцинаций и ревакцинаций, текущих наблюдений при обращении за медицинской помощью.
6. Как и в медицинской карте амбулаторного больного в карте отведено место для записи заключительных (уточненных) диагнозов, куда в календарной последовательности заносятся сведения о выявленных заболеваниях. Сюда вносятся сведения о медицинских заболеваниях, выявленных при профосмотре и при обращениях за медицинской помощью, в т. ч. и обращениях, зарегистрированных в справке ф. № 095/у.
Заболевания, выявленные впервые в жизни, отмечаются знаком «+»,
7. В случае взятия студента под диспансерное наблюдение, делается отметка в специально отведенном месте на титульном листе, одновременно с заполнением контрольной карты диспансерного наблюдения (ф. № 030/у).
8. По окончании учебного заведения Медицинская карта студента сдается в архив, где хранится в течение пяти лет.
Медицинская карта ребенка (для школы, школы-интерната, детского дома, детского сада, яслей/сада) (форма № 026/у).
Медицинская карта ребенка заполняется на каждого ребенка, находящегося в учебно-воспитательном учреждении и дает представление о его состоянии здоровья, а также отражает все лечебно-профилактические мероприятия, проводимые в отношении его в период пребывания в детском саду, школе, детском доме.
Паспортная часть Медицинской карты ребенка и анамнестические данные на детей, поступающих в 1 класс школы заполняются на основании записей в Истории развитие ребенка (ф. № 112/у) медицинскими работниками детской поликлиники, ФАП, при проведении углубленного осмотра этих детей, на детей, поступающих в детские сады и детские дома, на основании выписки из истории развитие ребенка, выданной поликлиникой и опроса родителей.
В дальнейшем все записи в медицинской карте делаются медицинскими работниками учебно-воспитательного учреждения в порядке текущих наблюдений, при проведении периодических осмотров и противоэпидемических мероприятий.
Форма содержит специальный раздел для регистрации причин пропусков по болезни в течение всего периода пребывания ребенка в дошкольном учреждении, школе, детском доме - заполняется на основании справки (ф. № 095/у).
Для состоящих на диспансерном учете в Медицинской карте имеется специальный раздел, включающий контроль явок к специалисту и данные периодических специализированных осмотров.
Результаты медицинских осмотров перед профилактическими прививками выделены в медицинской карте в специальный раздел, сгруппированный с регистрацией данных о прививках.
При переводе ребенка из детского сада в школу, из одной школы в другую карта передается вместе с личным делом ребенка (учащегося).
На основании разработки Медицинской карты ребенка составляются отдельные разделы отчета лечебно-профилактического учреждения (отчетная форма № 1).
История развития ребенка (форма № 112/у).
«История развития ребенка» является основным медицинским документом детской поликлиники, а также детских яслей, ясельных групп яслей-садов, домов ребенка. Она предназначена для ведения записей наблюдения за развитием и состоянием здоровья ребенка и об его медицинском обслуживании от рождения до 14 лет включительно (школьников - до окончания средней школы).
История развития ребенка заполняется на каждого ребенка при взятии его на учет: в детской поликлинике - при первичном патронаже (вызове на дом) или первом обращении в поликлинику; в яслях, яслях-садах и домах ребенка - с момента поступления в дошкольное учреждение.
Паспортная часть истории развития ребенка, в т.ч. касающаяся сведений о составе семьи, заполняется в регистратуре поликлиники при взятии его на учет на основании сведений родильного дома, родильного отделения больницы о новорожденном (ф. № 113/у) «Обменная карта» (родильного дома, родильного отделения больницы) или медицинского свидетельства о рождении (ф. № 103/у) и опроса родителей.
Отсутствие медицинского свидетельства о рождении или данных о прописке не является основанием для отказа в обслуживании ребенка.
В детских яслях, ясельных группах яслей-садов и домах ребенка паспортная часть заполняется медицинской сестрой.
Медицинская сестра (в детской поликлинике - участковая) заполняет также раздел «Сведения о семье» при первом посещении ребенка на дому или первом обращении его в детскую поликлинику в части, касающейся наличия хронических заболеваний в семье. Для регистрации данных текущих наблюдений патронажной медицинской сестры за ребенком предназначен последний раздел истории развития ребенка.
Все остальные записи производятся врачами всех специальностей в порядке текущих наблюдений. Все записи сделанные врачами, должны быть ими подписаны.
Истории развития ребенка хранятся в картотеке регистратуры по годам рождения и передаются врачу в день посещения ребенком поликлиники или посещения врачом ребенка на дому.
Истории развития ребенка на детей до 1 года, как правило, хранятся в кабинете участкового педиатра для оперативного использования их в целях обеспечения систематического наблюдения за ребенком и своевременного проведения профилактических мероприятий.
При выбытии ребенка из-под наблюдения данной детской поликлиники на титульном листе «Истории развития ребенка» делается соответствующая отметка: указывается дата снятия с учета и причина (переезд, смерть, выбытие из детского учреждения). При переезде указывается обязательно - куда выбыл (адрес). В этом случае в целях обеспечения преемственности в наблюдении за ребенком его «История развития» по запросу с нового места жительства должна передаваться в соответствующую детскую поликлинику. При отсутствии запроса «История развития»1* хранится в картотеке регистратуры 3 года, а затем сдается в архив.
При достижении ребенком возраста 15 лет (или после окончания школы) «История развития» передается в поликлинику для взрослых по месту жительства.
«История развития ребенка» не только медицинский, но и юридический документ. В ней не разрешается производить подчистки, зачеркивания, изменения и дополнения в записях текущих наблюдений.
«История развития ребенка» используется для составления годового «Отчета лечебно-профилактического учреждения» - форма № 1. (табл. 6.3 и др.) и отчета-вкладыша № 2 «О медицинской помощи детям».